男がまとめた「不妊治療」
2017年11月廃止になったYahoo!知恵袋の「知恵ノート」に投降した記事を移転しました。総合で28,189の閲覧数がありました。
はじめに
タイトルにあえて「男がまとめた」としたのは、治療中または治療を考えている男性に特に読んでいただきたいからです。不妊治療に努めている女性の多くが「夫が非協力的」と悩んでいると聞きます。また、夫が不妊治療自体に反対し、治療に踏み込めない方も多いようです。
そこで男性の方に知識を学んで欲しく、男である私が「不妊治療」についてまとめてみました。 「男がまとめた」といことで心理的に男性の方も入り込め安いでしょうし、女性がまとまたものに比べてはるかに分かりやすく解説しています(したつもりです・・・)。
私も最初は全くの無知識で、ネットで調べても専門用語だらけでサッパリわかりませんでした。特に治療中の女性同士の情報交換サイトで飛び交う会話は宇宙語です・・・。その中、妻に自分が理解できるまで聞いたり、2人とも分からなかったことは産科の看護師である友人に聞いたりしてここまでまとめあげました。
特に男性の方へと申し上げましたが、不妊治療未経験の女性の方にもお役に立てることかも知れませんので、是非ご購読ください。
不妊治療の現状
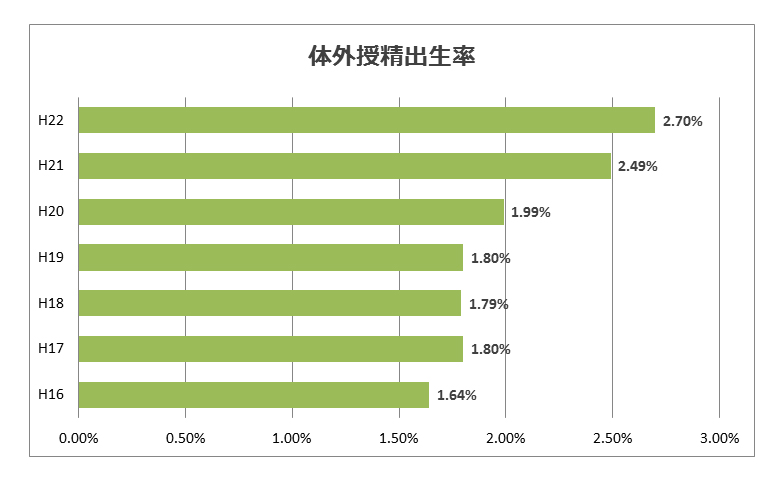
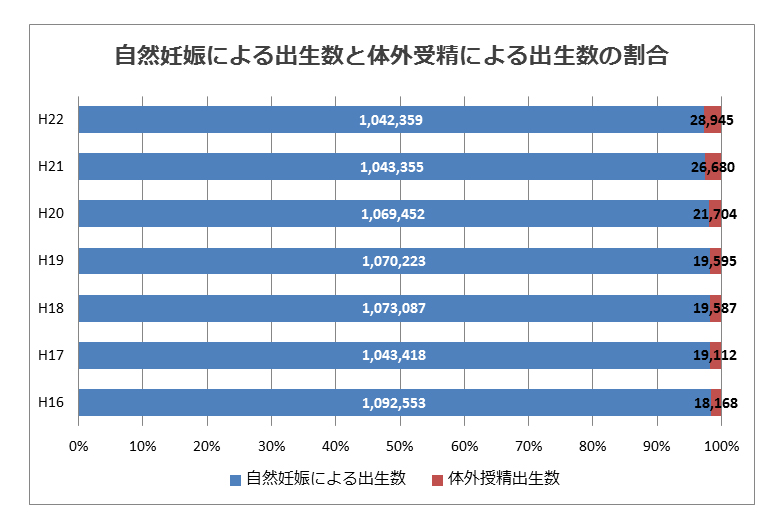
体外受精によって出生する子は2004年時点で61人に1人、2010年時点で37人に1人だそうです。最新のデータを入手するこができませんでしたが、2013年現在では確実に30人に1人に近づいているでしょうし 、この先10人に1人と増え続ける可能性は非常に大きいと思います。
理由は明らかで、日本ではどんどん晩婚者が増えており、それに伴い必然的に高齢出産となる方が増加しているためです。
さてそこで、「体外受精とは何か?」ですが、世間一般の知識としては「女性から卵子を採取して体外で受精させた後、女性の体内へ戻す」という不妊治療のひとつと考えられていると思います。知識としては何ら間違っていませんが、誤解していると思われる点があります。
- 体外受精の成功率はほぼ100%だと思われていること。
- 受精卵を戻し着床を待つといった簡単なものだと思われていること。
(実は着床するまで何段階ものステップをクリアしなければならない)
トータル的には不妊治療をしている夫婦の体外受精成功率は15%~25%と言われています。当然これは高年齢になればなるほど確率は落ちます。特に女性は35才を過ぎると急激に妊娠率は下がるそうです。
それではこれから受精卵が無事着床するまでの治療ステップを簡単に説明します。 その前に、人工授精と体外受精は全く違うことを理解していただきたいと思います。双方ともに不妊治療の一つであることには変わりありませんが、人工授精は「人為的に精液を生殖器に注入する」だけの方法に対し、体外受精は「通常は体内で行われる受精を体の外で行う方法」です。人工授精では後述する、体外受精のステップ1、ステップ4は行うものの、あとは自然まかせということになります。そのため、人工授精の治療費は2~3万程度のところ、体外受精になると40万~90万くらい要します。体外受精の費用にはなぜ大きな幅が生じるかは、以降を読んでいただくと分かると思います。
あと、体外受精は夫婦でなければ実施できません。
ステップ 1(初診のみ)
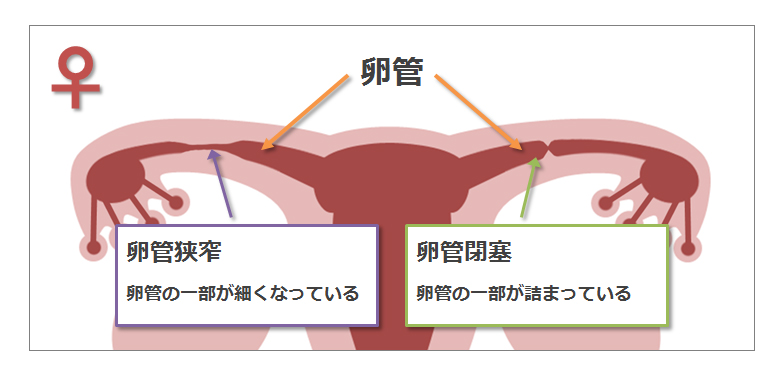
女性、男性ともに妊娠するのに問題ない状態かを検査します。
女性は主に生殖器の検査(卵管が詰まっていないかなど)をし、男性は精子の濃度、運動率、運動速度などを調べます。 ここで異常がみつかると治療をする必要があるため次のステップに進むことはできません。

ステップ 2
女性のホルモン値検査、また自然体にするか、薬(ホルモン剤)を服用することで卵巣に刺激を与え卵包を成長させる方法をとるか決定します。
実際はここからがスタートです。生理日から3日以内に病院で検査を受けるところからよーいドン!です。
まずホルモン値ですが、女性の「ホルモン値」とは何種類もの検査値を総合して言います。その中でも時期よって高くなければならないもの、逆に低くなければならない項目があるようです。よって検査の結果を見て次回に見送ることがあります。その場合、以降次回のためにサプリメントを(DHEAなど)服用することによって各ホルモン値を調整していきます。
さらに自然体にするか云々についてですが、前者は自然周期であるため最高1つしか採卵できませんが、後者は薬を服用することによって排卵を防ぎ、卵包を成長させることにより複数個(2~10個)の採卵が可能になります(個人差が大きい)。大半は後者を採用するので以降は後者を採用した前提で説明します。
さらに後者についてですが、厳密にはロング法、ショート法、マイルド法と様々な方法があります。ここでは私達の医師が薦めるマイルド法を採用したとして説明させていただきます。

【補足1】
ここで確認できるのは卵胞(卵子を包む袋)の数と大きさです。その成長度合いから採卵日を確定するのですが、卵胞の数=卵子の数とはなりません。空っぽの場合もあるのです。「自然周期であるため最高1つしか採卵できません」と前述したのはそう言う意味です。
また卵胞と腫瘍の判断がつかない場合もあるようです。要するに卵の数まで把握できないようでなのです。
また、複数個の卵胞は日々同時に成長するとも限りません。一つだけ以上に成長が早いと、その一つにターゲットを絞って採卵日を決定します。というのは、大体は一つが排卵してしまうと他も吊られて排卵するみたいなのです(4回目のトライで経験)。しかし、ごく希に一つが排卵しても残りが頑張って排卵せず成長することもあるようです。5回目のトライでこのケースを経験しました(以下【補足2ご参照】)。
【補足2】
ステップ2からステップ3(採卵)までの間、女性のみ通院することになります。
最初は頻度が低いですが、ステップ3に近づけば(生理日から9日目以降)卵胞の成長を確認する日々が続きますので毎日通院しなければなりません。2、3回の通院で採卵日が確定すればいいですが、時には卵胞の成長が遅いと1週間毎日通うことになります。
大体1回の受診が平均2万弱なので、多く通うとその分費用がかさむことになります。また費用もしかりですが、この様な通院をするのが可能なのは専業主婦か自由業の女性ですよね。OLをしながらとなると非常に厳しいと思います。
そういうことから、共稼ぎの夫婦では「ただでさえ多額の治療費がかかるのに、その上妻に仕事を辞められたら・・・」と考える男性も少なくないと思います。でも逆にそのくらいの覚悟が必要だということです。
ステップ 3
採卵した卵子の状態を確認してさらに良質のものだけを採取します。
前述した「ステップ2」で決定した日に採卵を行います。順調だと女性は生理日から平均して2週間ほどで排卵するので、その前後が採卵日に近いといえるでしょう。
さて、採卵についてですが、仮に5つ採卵できたとしても全てが受精に適しているものとは限りません。ここで良質の卵子だけに振り分けます。1つかも知れないし4つかも知れませんし、最悪0かも知れません。全部ということはほとんどないようです。当然ながら、採卵結果、良質の卵子が0だと判断されるとここで終了となってしまいます。
ちなみに体外受精に要する費用のなかでこのステップが一番高額で、私達の通う病院では241,500円です。
【補足】
後で知ったのですが、採卵に要する費用は回を重ねる度に安くなります。私の通う病院しか知らないので一般的にどうかは何とも言えませんが、3度目(下記4回目)の採卵では20万を切り、5度目(下記6回目)採卵では15万円代まで落ちました。
ステップ 4
精子も同時に良質のものだけを採取します。

精子を採取するのは「ステップ3」と同日です。採取する方法はあえて説明しなくても分かると思いますが、病院には採取用の個室が用意されており、そのためのビデオ(DVD)や本が置かれています。
仕事で一緒に病院へ行けない方は自宅で出勤前に行う必要があります。ただし、採取してから病院に持ち込むまでの時間(長くても1時間程と言われています)が長かったり、持参するまでの環境(気温など)が悪いと良い結果が出なくなる懸念がありますので、出来れば病院で採取するのがベターでしょう。
採取した精子は運動率、運動速度などを基準に良質のものだけに振り分けます。
ステップ 5
通常の体外受精か顕微授精にするかを選択します。
これも「ステップ3・4」と同日に行います。
【通常の体外受精】
シャーレの中でステップ4で調整済みの精子を振りかけて受精を行う方法。
【顕微授精】
卵子に細い針を刺して精子を直接卵子に注入する方法。
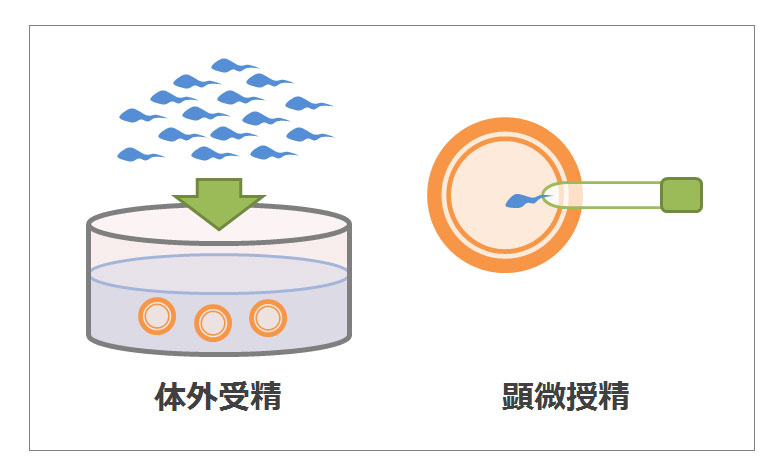

顕微授精を採用する(医師に薦められる)主な理由は、男性の精子の状態があまり良くない場合が多いです。要するに、精子の受精能力が低いと判断された場合、シャーレの中で自然に受精をするのを待つよりは顕微授精により(半ば強引に)受精を促した方が良いということになります。
またそれ以外の理由としましては、通常の体外受精に比べ顕微授精の方が受精する確率は上がるためです。体外授精にかかる費用を考えると、誰しも「今回で成功させたい」という心境のはずです。よって、予算の許す限り、より確率の高い方法を選択するのが当然の考えになるものです。ちなみに私達の通う病院で顕微授精にかかる費用は63,000円です。 しかしながら、これも100%ではありません。全ての卵子の受精が失敗すると、ここで終了となってします。
ステップ 6
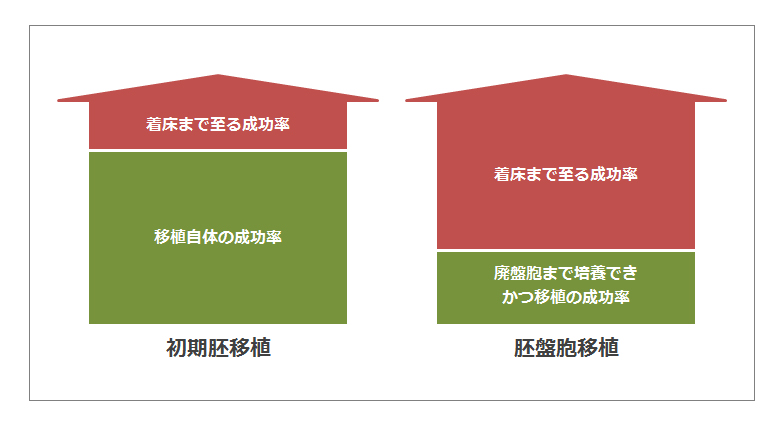
初期胚移植か、胚盤胞胚盤胞移植かを選択します。※受精卵が細胞分裂を始めると「胚」と呼びます。
【初期胚移植】
受精から数日間育てた胚を女性の体内に戻す方法。
【胚盤胞移植】
胚盤胞(受精から5~6日育てた胚)を女性の体内に戻す方法。
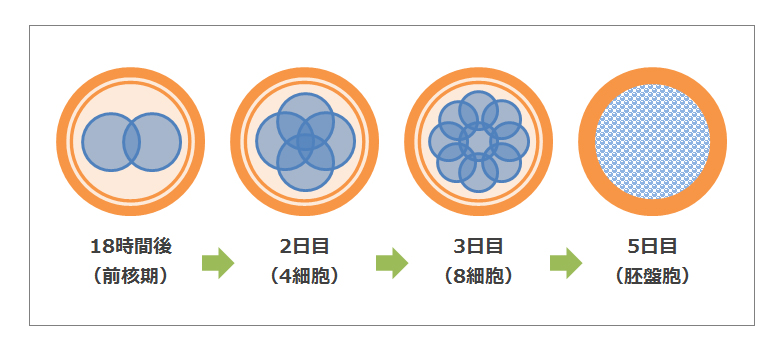
ここで着床までの流れを簡単に説明します。
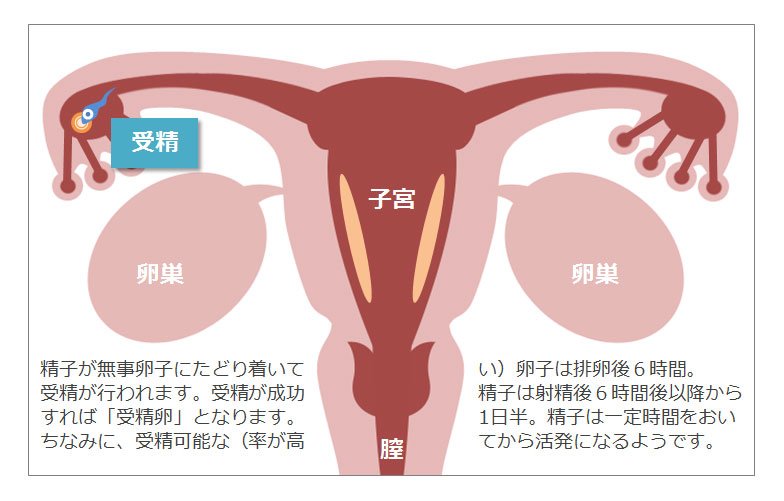
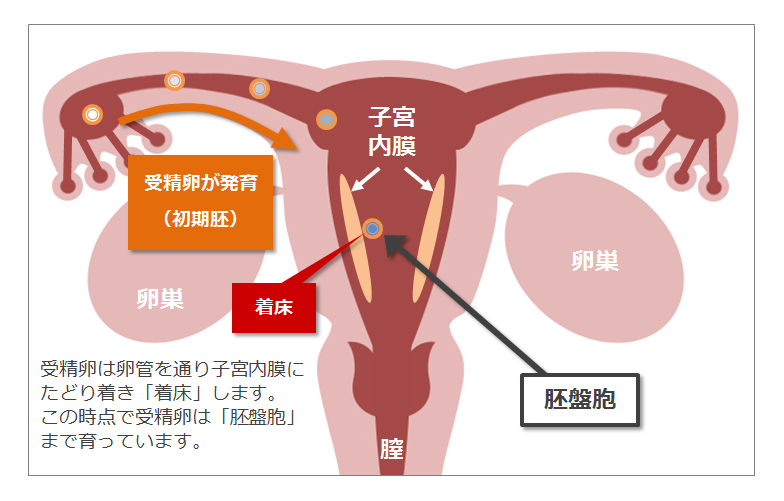
受精に成功すると、自然の場合、胚盤胞の状態まで育った胚が子宮内に戻ってきて子宮内膜に着床するので、胚盤胞移植というのはより自然に近い状態で胚を子宮内に戻す事ができるようです。逆を言うと初期胚移植では、胚は自然の場合と比べると24~72時間も前に、子宮内の環境にさらされていることになるわけです。
ただし、胚が体外で胚盤胞まで育ち着床まで至る確率と、初期胚を体内に戻し着床まで至る確率はさほど変わらないようです(20%前後だそうです)。つまり、胚盤胞まですんなり培養できれば移植後の着床率は高くなりますが、中々そうもいかないようです(私達も経験しましたが、胚盤胞になる前に細胞分裂が止まってしまうこともあるのです)。
なので、前述した初期胚移植のリスクもありますが、初期胚でも人工の培養液で育てるより体内に戻して自然の環境の中で育てた方が良いのではという考えもあながち間違えではないということになります。
ちなみに私達の通う病院で胚盤胞培養にかかる費用は52,500円です。

また、体外受精が成功するかどうかの1つの鍵は、どれだけ質の良い受精卵が得られるかということで、色がきれいで、透明感があり、形が良く、はりがあって、傷がない受精卵は着床率が高いということです。
そのような意味で、初期胚であっても、胚盤胞であっても「グレード」という考えがあります。グレードが低い(質が悪い)と判断された胚は医師に移植(女性の体内に戻すこと)を薦められません。ステップ5で複数の受精卵が得られても、全てグレードが低ければここで失敗ということになります。ちなみにグレードには、
- 5AA、5AB、5BA、5BB、・・・
- 4AA、4AB、4BA、4BB、・・・
- 3AA、3AB、3BA、3BB、・・・
とあるようです。最初の数値が大きさで、アルファベットが質だとか。ただしこれも本人の選択で、グレードが低いと言われても次に進むことを希望する方もいるようです。
ステップ 7
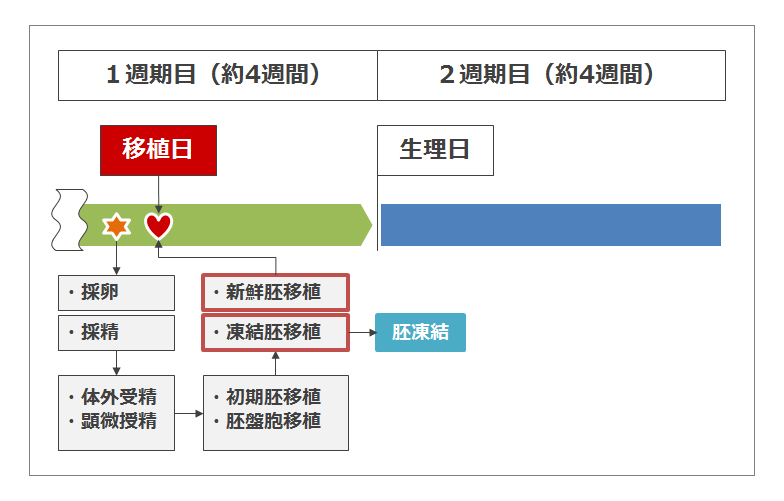
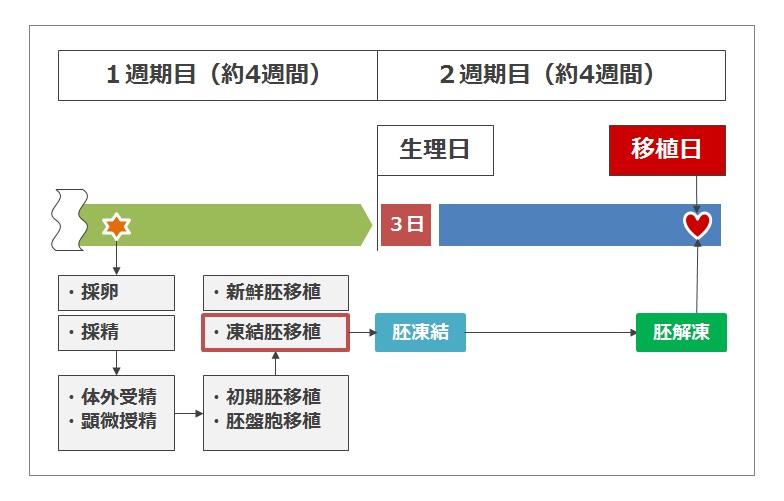
新鮮胚移植にするか凍結胚移植にするかを選択します。
ステップ6の直後(採卵周期)に胚を移植する(女性の体内に戻す)ことを新鮮胚移植といい、次回の周期まで待って移植することを凍結胚移植といいます。私たちの通う病院では、後者の凍結胚移植を薦めています。
理由はステップ6の直後(排卵周期)では、服用した薬などの影響で女性の体が妊娠するのに適した状態ではない(内膜が薄いなど)ため1周期、間を置いた方が(統計的に)着床率上がるというデータがあるらしいのです。 実際、ステップ2で服用するホルモン剤(卵胞を成長させ複数の卵子を採取する)は内膜を薄くするようです。
そこで、この方法を採用するには次回の周期まで胚の成長を止めなければならないため、一旦胚を液体窒素で凍結させておきます。そういう意味で凍結胚移植というようです。また凍結作業においても100%成功するとは限らないようです。 ちなみに私達の通う病院で杯凍結保存にかかる費用は52,500円です。 新鮮胚移植の場合同周期に移植を行います。
ステップ 8
新鮮胚移植にするか凍結胚移植にするかを選択します。
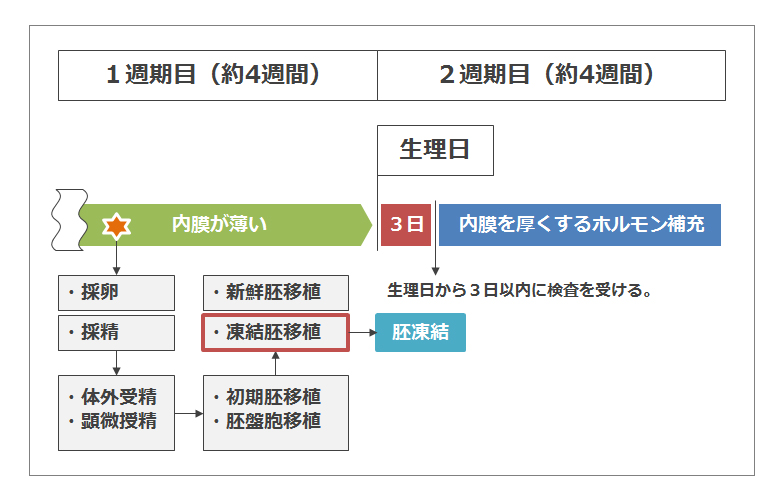
女性の体は周期によって子宮内膜が厚くなったり薄くなったりします。妊娠に適した内膜の厚さは最低でも8mmといわれています(ただし極端に厚いのも問題らしいですが)。内膜が厚くなるということは、自然に体が妊娠の準備をし始めるということです。正常に排卵が行われている女性は内膜も自然に厚くなると考え、お医者さんは移植まで特別な薬の投与も何もしない自然周期移植を薦めます。
ただし、ステップ7でも記しましたが、ステップ2のホルモン剤投与によって内膜が厚くなりにくい場合、内膜を厚くするテープ(四角形の薄いテープ)を腹部から腰の周りに貼ります(エストラーナテーフ゜等)。少しややこしいですが、これもステップ2とは別な意味でホルモン補充です。よってこの方法をホルモン周期移植といいます。このホルモン周期移植は子宮内膜を厚くする他に排卵を抑制する(卵子を育てない)作用もあります。
自然周期移植では排卵日近くになると日々病院に通い、排卵日を完璧に認識する必要があります。それは、排卵日から3日目といった移植のタイミングを計るためです。移植のタイミングがずれると妊娠率が極端に落ちます。
それに比べ、ホルモン周期移植は排卵をしない前提でスケジュールを組みますので、移植日はある程度自由に定めることができます。
ところが、エストラーナテーフ゜を貼っているのに卵胞が育ち排卵してしまう場合も稀にあるのです。そうなると、病院では排卵した事実は分かりますが、いつ排卵したかわからないので移植日を決定できないため次回に持越しということになってしまいます。
ステップ 9
胚解凍して移植します。
周期が来たらステップ7で凍結した胚を解凍し、女性の体内に戻します。ここでも無事解凍ができたか、移植ができたかが課題となり、それぞれ100%ではありません。またそれ以前に、移植時の女性の体内の環境が移植に適した状態であるかも大きな問題となります。 子宮の内膜が薄かったり、他の原因で移植に支障があると判断すれば次の周期に持ち越すことになります。
ちなみに私達の通う病院で胚解凍+杯移植にかかる費用は115,000円です。
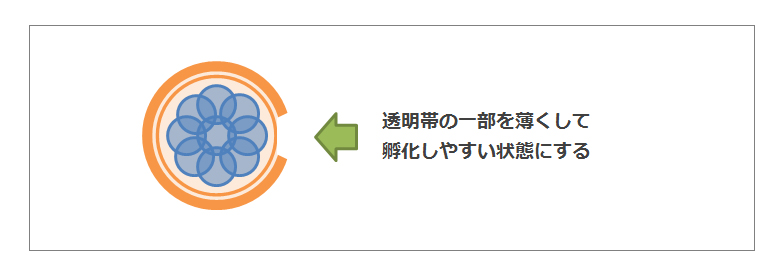
また移植する際にアシステッドハッチングという着床率を上げる方法を取ることを薦められます。通常ですと、受精した胚は細胞分裂が進み、透明帯から脱出(ハッチング)して子宮内膜に着床します。しかし透明帯は胚の体外培養や凍結・解凍、あるいは加齢によって硬化するといわれているようです。そこで卵の殻を少し破ったり薄くしたりして、人為的にハッチングしやすいようにし、着床率の向上を期待します。これが「アシステッドハッチング」で、体外受精で、グレードのいい胚を移植してもなかなか着床しない(着床障害)ような場合に行われます。
ちなみに私達の通う病院でアシステッドハッチングにかかる費用は31,500円です。
ステップ 10
移植が無事成功すれば、その後、経過を見て着床したかを判断します。着床した時点で妊娠決定となりますが、着床しなければここで終了となります。決定方法は、妊娠検査薬での陽性反応と血液検査でホルモン値が妊娠を示す値になっていることです。
ステップ 11
妊娠が確定した1週間後に胎嚢(赤ちゃんの入った袋)確認をします。胎嚢が確認できなければ子宮外妊娠などの恐れあり。
ステップ 12
胎嚢確認からさらに1週間後、心拍の確認をします。 その名のとおり、赤ちゃんの心臓が正常に動いているかの確認です。 ここで心拍が確認できなければ再度日をおいて検査をすることになります。 この時期が一番大事な時期と言えるでしょう。
以上が体外受精の治療ステップです。これでもかなり簡略化した説明です。
ご興味のある方は続編もご購読ください。
